投稿日:2025.09.12 最終更新日:2025.10.09
大腸がん初期症状、血便や腹痛は危険?専門医のチェックリスト

「最近、お腹の調子が悪い…」 「便に血が混じっていた気がするけど、病院に行くのは少し怖い…」
インターネットで調べるほど、さまざまな情報が目に入り、かえって心配が募ってしまうこともあるかもしれません。当クリニックでもそんな症状から「最悪、大腸がんというケースもありますか…?」と来院いただく方も少なくありません。
そこで本記事では、大腸がんの初期症状について、医学的な根拠に基づいてわかりやすく解説します!
この記事を読めば、こんな悩みが解決します!
- 大腸がんってどんな病気?
- 大腸がんの初期症状ってどんなもの?
- 大腸がんはどんな要因で起こるの?
青木内科・眼科 青木 洋一郎
総合内科専門医/日本消化器病学会専門医/日本内視鏡学会専門医。日本人の2人に1人が「がんになる」と言われる時代に、早期発見の重要性を知ってもらいたいという思いから「痛くない内視鏡検査」を確立。
前提:大腸がんは「初期症状がほとんどない」
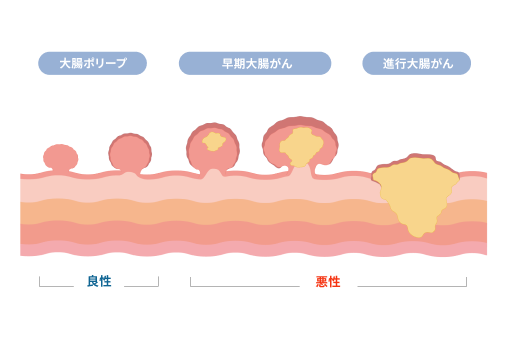
多くの方が誤解されているのですが、実は、大腸がんは初期の段階では自覚症状がほとんどありません。
静かに進行することから「サイレントキラー」とも呼ばれており、症状が出ないからといって安心はできないのが、この病気の最も注意すべき点なのです。
大腸がんとはどのような病気か
大腸がんとは、食べ物の通りの最終地点である大腸(結腸・直腸)の内側の粘膜に発生する悪性の腫瘍のこと。多くの場合、最初は「ポリープ」と呼ばれる良性のイボのようなものとして発生し、それが数年かけて徐々に大きくなり、がん化していくと考えられています。
初期の小さながんやポリープの段階では、便の通過を妨げることもなく、出血もごくわずかなため、症状として現れることはほとんどないのです。
日本人に急増している背景と統計データ
「自分はまだ大丈夫」と思っていても、今や大腸がんは日本人にとって最も身近ながんの一つになっています。
国立がん研究センターの最新の統計によると、2019年に新たに大腸がんと診断された方の数は約15.5万人で、すべてのがんの中で“最も多く”なっています。特に40歳を過ぎたあたりから患者さんの数は増え始め、食生活の欧米化(高脂肪・低食物繊維な食事)が、その大きな要因と考えられているのです。
これだけ身近な病気でありながら、初期症状がない。だからこそ、後述するわずかなサインを見逃さず、症状がないうちから検査を受けることが何よりも重要になります。
これって大腸がん?気になる初期症状セルフチェックリスト

初期症状は出にくいとはいえ、がんがある程度大きくなってくると、体はさまざまなサインを発し始めます。ご自身の最近の体調と照らし合わせながら、チェックしてみてください。
ただし、これらの症状は他の病気でも起こりうるものです。当てはまるからといって、必ずしも大腸がんというわけではありませんので、あくまで一つの目安として確認しましょう。
排便に関するサイン
大腸は便が作られ、通過する場所なので、がんができると便に関する異常が比較的早い段階で現れることがあります。
血便・下血・黒色便
血便は、大腸がんの症状の中で最も重要なサインの一つです。
がんの表面はもろく、便が通過する際にこすれて出血しやすいからです。
- 鮮やかな赤色の血が便に付着する、または便器が赤くなる
- 血液が混じって、便全体が暗い赤色や黒っぽくなる
- 血液と粘液が混じった「粘血便」が出る
特に、肛門に近い直腸やS状結腸にがんができると、肉眼でもわかりやすい真っ赤な出血(下血)として現れることがあります。「痔だろう」と自己判断してしまう方も多いですが、検査をしてみたら進行がんだったという患者様も多くいらっしゃいますので、血便が出た場合には一度大腸カメラを受けることを強くお勧めします。
便秘と下痢を繰り返す・便が細くなる
これまで快便だったのに、急に便秘と下痢を繰り返すようになったというのも、注意すべき変化です。
これは、がんによって腸の中が狭くなることで起こります。狭くなった部分で便が滞って「便秘」になり、その後、溜まった便が水分を多く含んで「下痢」として排出される、というサイクルを繰り返すのです。また、狭い部分を通過するために、便が鉛筆のように細くなることもあります。
残便感がある
排便後も「まだ便が残っている感じ」がしてスッキリしない状態です。特に肛門のすぐ近くの直腸にがんができると、常にそこにあるがんが刺激となり、便がなくても便意を感じやすくなります。
お腹に関するサイン
がんがさらに大きくなると、お腹にも違和感や症状が出てくることがあります。
腹痛・お腹の張り(膨満感)
がんによって便やガスの通りが悪くなることで、お腹が張ったり、しくしくとした痛みが続いたりすることがあります。進行すると、腸が完全に詰まってしまう「腸閉塞(ちょうへいそく)」という状態になり、激しい腹痛や嘔吐を引き起こすこともあります。
しこりを感じる
痩せ型の方の場合、お腹の上から手で触れたときに、硬いしこりのようなものを感じることがあります。このしこりは、がんそのものが大きくなったものである可能性が高く、かなり進行しているサインと考えられます。
全身にあらわれるサイン
一見、大腸とは関係ないように思える症状が、実は大腸がんのサインであることもあります。
貧血・めまい・動悸
大腸の右側(盲腸や上行結腸)にできたがんの場合、目に見える血便は出にくい一方で、がんから毎日少しずつ出血が続きます。これにより、気づかないうちに体内の血液が失われ、「鉄欠乏性貧血」が進行します。
がんからの出血による貧血は長期経過でゆっくり進行することが多いため、身体が適応し倦怠感などの自覚症状を伴うことは稀であり、健診などで偶然指摘され発見に至ることが多いです。健診で原因不明の貧血を指摘された場合は、必ず便潜血検査や大腸カメラを受けましょう。特に、鉄欠乏性貧血になることが少ない男性や閉経後の女性が、新たに貧血と診断された場合は大腸内視鏡による精密検査を受けることが強く推奨されます。
貧血がさらに進行すると階段を上ると息切れがする、立ちくらみがする、顔色が悪いと言われる、といった症状が出現することがあります。症状を伴う場合は、すでに重度の貧血になっている場合が多く注意が必要です。
原因不明の体重減少
ダイエットをしているわけでもないのに、半年で5kg以上など、急激に体重が減った場合も注意が必要です。これは、がん細胞が体の栄養を大量に消費したり、腸の消化吸収機能が低下したりするために起こります。
大腸がんのリスクを高める5つの生活習慣
では、どのような人が大腸がんになりやすいのでしょうか。大腸がんの発症には、遺伝的な要因もありますが、日々の生活習慣が大きく関わっていることがわかっています。
1. 食生活の欧米化(高脂肪・低繊維)
赤身肉(牛肉・豚肉など)や加工肉(ハム・ソーセージなど)の食べ過ぎは、大腸がんのリスクを高めるとされています。
一方で、野菜や果物、きのこ類に豊富な食物繊維は、便通を整え、発がん物質を体外に排出しやすくするため、リスクを下げると考えられています。
2. 運動不足・肥満
運動は腸の動きを活発にし、便が腸内にとどまる時間を短くします。日常的に運動する習慣がない人は、リスクが高まることがわかっています。また、肥満、特に内臓脂肪が多いと、がんの発生を促進する物質が分泌されやすくなります。
3. 喫煙・過度な飲酒
喫煙は多くのがんの原因となりますが、大腸がんも例外ではありません。また、アルコールの飲み過ぎもリスクを高めることがわかっています。
4. 年齢(40歳以降)
大腸がんの患者さんの数は、40歳を過ぎると明らかに増え始めます。加齢は、すべての人にとっての大きなリスク要因です。そのため、多くの自治体では40歳以上を対象に大腸がん検診を実施しています。
【院長コラム】米国では「大腸がん検診」の受診率が高く大腸癌死が減っている!

日本人が他国(特に米国など)と比べて大腸がん死亡者が多い理由のひとつに、大腸がん検診の受診率の違いがあげられます。
例えば米国であれば「50歳時に大腸内視鏡検査」を無料で受けることができるそうです。
50歳時に内視鏡検査を受けることは早期発見につながるだけでなく、検査と同時に癌化する可能性のある腫瘍性ポリープを全て切除することで、その後の大腸癌を予防することが可能となり、大腸がん死亡の大幅な減少に寄与したと考えられます。
多くの大腸がんは無症状で進行するため、定期的な検診や検査を受けていない状態で、症状が出現してから検査する場合は、「発見が遅れ」すでに進行した状態になっています。
大腸がん死亡率を減らすためには、症状が出現する前に定期的な大腸がん検診を受け、一人でも多くの方に大腸内視鏡検査を受けて頂くことが重要です。多くの先進国と比較し大腸がん死亡率の低下が鈍い日本は、圧倒的にがん検診や大腸内視鏡検査数が足りていないと考えられます。
この国で大腸がんで苦しむ方を一人でも減らすために、40歳以上の方には、ぜひ一度、大腸がん検診、可能であれば大腸内視鏡検査を受けていただきたいと考えています。
5. 遺伝・病気の既往歴
- 家族歴: 親や兄弟姉妹に大腸がんになった人がいる場合、リスクは2〜3倍高くなります。
- 既往歴: 過去に大腸ポリープを切除したことがある方や、潰瘍性大腸炎・クローン病といった炎症性の腸の病気を長く患っている方も、リスクが高まります。
これらのリスクに当てはまる方は、より積極的に検査を受けることをお勧めします。
「大腸がん検査」は何をするの?
ここまで読んで、「自分にも当てはまる症状がある…」と不安になった方もいるかもしれません。しかし、症状だけで大腸がんの診断はできません。
大切なのは、専門医による正しい検査を受け、ご自身の体の状態を正確に知ることです。
まずは基本の「便潜血検査」
健康診断などで広く行われているのが、便に目に見えない血液が混じっていないかを調べる「便潜血検査」です。ご自宅で2日分の便を採取するだけで、痛みもなく簡単に行えるのがメリットです。
ただし、この検査で「陽性」と出ても、必ずしも大腸がんというわけではありません(多くは痔などが原因です)。一方で、進行がんであっても出血のタイミングによっては「陰性」と出てしまうこともあり、万能な検査ではないのです。
「陽性」と判定されたら必ず精密検査を受けること、そして「陰性」であっても気になる症状があれば、決して安心せずに専門医に相談することが重要です。
確定診断は「大腸内視鏡検査(大腸カメラ)」
大腸がんの有無を最も正確に診断できるのが「大腸内視鏡検査(大腸カメラ)」です。
肛門からカメラの付いた細いスコープを挿入し、大腸の内部を直接、医師の目で観察します。がんやポリープが疑われる部分があれば、その場で組織の一部を採取して確定診断につなげたり、小さなポリープであればその場で切除することもできます。
「検査が痛い、つらい、恥ずかしい」というイメージから、受けるのをためらってしまう方が非常に多いのですが、近年の内視鏡検査は、患者様の負担を最小限にするためのさまざまな工夫がなされています。
【当院の工夫】「痛くない・怖くない」大腸がん検査を目指して
- 症状は気になるけれど、大腸カメラ(内視鏡検査)はどうしても怖い…
- 過去にやったことがあるけど、痛すぎてもう2度とやりたくない…
多くの方がそう感じています。検査への不安が、受診への大きなハードルになっていることも少なくありません。
当院では、がんやその他の疾患の発見率はもちろん、そもそも「痛くない・苦しくない検査」が行えるよう工夫を行っています。
楽に受けられる工夫
当院では、患者様の負担を最小限にするため、以下の3つの工夫を取り入れています。
麻酔使用で、眠っている間に検査
検査は麻酔を投与して行うため、ほとんどの方がウトウトと眠っている間に検査が終わり、痛みや不快感を全く感じることなく、リラックスして検査を受けていただけます。「以前、他の病院で受けた検査が辛かった」という方からも、「こんなに楽だとは思なかった」というお声をいただいています。
「軸保持短縮法+水浸法」による高度な技術で、検査後のお腹の張りを軽減
大腸カメラ検査中の張り感や痛みは、内視鏡によって腸管が伸ばされた時に出現します。自然なままの腸管の状態で、無理に伸ばすことなく内視鏡を挿入する方法を「軸保持短縮法(じくほじたんしゅくほう」と呼びます。腸管に無理な力を加えないため、内視鏡挿入時の痛みを大幅に減らせる反面、高度な技術を要し技術習得に大変時間がかかります。
一般的な検査では空気や体への吸収が速い炭酸ガス(CO2)を使用して腸内を膨らませることが一般的ですが、当院では大腸内視鏡検査で空気の代わりに少量の水を注入して、腸管をふくらませずに内視鏡スコープを挿入する「水浸法(すいしんほう)」という検査法を行っています。
空気の代わりに水を使うことでスコープの滑りが良くなるのはもちろん、腸管を無理に伸ばしたりひねったりする必要がなくなるため、検査時の痛みや検査後の腹部膨満感を大幅に軽減できるという特徴があります。
当院では高度な技術と最新の設備により、腸管に負担のかけない「軸保持短縮法+水浸法」を組み合わせ、内視鏡検査の負担を大幅に軽減することが可能となりました。
検査準備は“自宅”でOK!当クリニックの流れについて
大腸カメラは基本的に「日帰り」が可能ですが、当クリニックでは大腸カメラの検査準備をご自宅で実施いただける工夫をしています。
事前診察
インターネットで検査の御予約を頂いたら一度来院いただき、医師が診察します。検査について詳しく説明し、日程を決定します。
検査前日
消化の良い食事をとっていただき、処方された下剤を服用します。
検査当日
朝、ご自宅で腸をきれいにするための洗浄液(下剤)を飲んでいただきます。便がきれいになったら、予約時間に合わせてご来院ください。
一般的には、検査当日に来院いただき、腸洗浄を行いますが、当クリニックでは検査準備をご自宅ですべて完結いただけるキットのお渡しと、それを実施いただける事前説明を行っています。
これは「朝から何時間も病院に拘束される」という、患者様の“精神的負担を軽減させたい”という想いからこのオペレーション体制で検査を行っています。
ご不明点があれば「事前診察」の際に詳しくご説明しますので、お気軽にご相談ください。
内視鏡検査(大腸カメラ)
ご希望に応じて鎮静剤を点滴します。ウトウトと眠っているような状態で、15分〜30分ほどで検査は終了します。
検査後
リカバリールームで30分〜1時間ほどお休みいただいた後、医師から検査結果の説明があります。
「ちゃんと目覚める」も大切と考える|当クリニックの検査後について
当クリニックでは麻酔検査はもちろん、検査後「麻酔拮抗薬」も“当クリニック負担”で行っています。
「麻酔あり」で大腸カメラを実施した場合、リカバリー室で休憩後に検査後の説明を行いますが「逆行性健忘」が生じることがあります。
一見すると意識は覚醒しており、会話もしっかりできる状態ですが、あとで「医師からの説明を十分に思い出せない・覚えていない」状態になることを逆行性健忘と呼び、麻酔薬の効果が残っている場合に起こります。
しっかりと検査を受け、その結果までしっかり聞いて欲しい。それこそが我々医師の務めだと思い、麻酔拮抗薬の処方までを検査治療として実施しています。
(麻酔拮抗薬は高価かつ保険適応外であるため医院の負担で行います。精神科薬・眠剤を常用されている方には投与できません。)
大腸ポリープが見つかった場合の日帰り手術
検査の際に切除可能なポリープが見つかった場合は、その場で切除(日帰り手術)が可能です。改めて入院する必要がなく、一度の検査で治療まで完了できるため、患者様の身体的・時間的な負担を大きく軽減できます。
検査費用について(保険適用)
症状がある場合や検診で陽性となった場合の精密検査は、健康保険が適用されます。3割負担の場合の費用目安は以下の通りです。
- 観察のみの場合: 5,000円〜7,000円前後
- ポリープを切除した場合: 20,000円〜30,000円前後(ポリープの大きさや数によります)
※上記はあくまで目安です。詳細はお気軽にお問い合わせください。
【院長コラム】“悪性ポリープ”を切除することが大切

大腸カメラで大切なことは、癌化の危険性がある腫瘍性ポリープを確実に発見し切除することです。一方、癌化することのないポリープ(非腫瘍性ポリープ)を治療する意義はありません。大腸カメラは「ポリープを切除したか」で大きく費用が変わります。つまり「ポリープ切除を行ったか」によって患者様のご負担が大きく変わるということです。無駄な治療を行わないことは患者様の経済的なご負担を減らし、医療費を削減することで世界に誇る国民皆保険制度の持続可能性に寄与すると考えています。
腫瘍性ポリープと非腫瘍性ポリープを正確に鑑別し、確実に腫瘍性ポリープのみを切除することは、内視鏡医に求められる必須の技術です。そして、検査あたりの腫瘍性ポリープ発見率(ADR;腺腫発見率)は、内視鏡医が実施する大腸カメラの精度を測る重要な指標とされいます。
当クリニックでは「ADR(腺腫発見率)47%」の診察実績を踏まえて、患者様の負担を極限まで減らす大腸カメラ(内視鏡検査)を実施しています。
確かな技術と高い精度の安心な内視鏡検査で、大腸がんで苦しむ方を一人でも減らしたいと心から思っています。
ぜひお気軽にご相談いただければと思います。
※米国における2024年推奨値「ADR(腺腫発見率)」:35%
症状が気になったら、一人で悩まず専門医にご相談ください
ここまでお読みいただき、大腸がんや検査について、ご理解が深まったのではないでしょうか。
早期発見であれば大腸がんは怖くない
繰り返しになりますが、大腸がんは早期発見・早期治療が何よりも重要です。 国立がん研究センターのデータでは、ステージⅠ(早期)の段階で発見されれば、5年後の生存率は95%以上と報告されています。これは、ほとんどの方が治ることを意味します。
症状があるのに「もう少し様子を見よう」と放置してしまうと、がんが進行し、治療が大変になったり、手遅れになったりする可能性が高まります。
症状別のご相談窓口:当院の専門外来
当院では、患者様がより相談しやすいように、症状に合わせた専門外来を設けています。
- 便秘でお悩みなら「便秘外来」: 市販薬では治らない頑固な便秘も、専門医が原因を突き止め、適切な治療をご提案します。
- 血便が気になるなら「肛門外来」: 「痔だろう」と決めつけず、まずは専門医にご相談ください。正確な診断が、安心への第一歩です。
- 腹痛・胃痛には「胃痛外来」: お腹の不調全般を、消化器のプロフェッショナルが総合的に診療します。
どの外来にかかればよいか分からない場合も、まずはお気軽にご相談ください。
その症状、放置しないで。専門医への相談が安心への第一歩
ここまでお読みいただきありがとうございました。大腸がんは、初期にはほとんど症状が出ない「静かな病気」です。だからこそ、体からの小さなサインを見逃さず、40歳を過ぎたら症状がなくても定期的に検査を受けることが、ご自身と大切なご家族を守る上で非常に重要になります。
この記事のポイントを振り返ってみましょう。
- 大腸がんのサイン: 最も注意すべきは「血便」。その他「便秘と下痢の繰り返し」「原因不明の貧血や体重減少」なども見逃せないサインです。
- 自己判断は禁物: 「痔だろう」などの自己判断が最も危険。気になる症状があれば必ず専門医に相談することが大切です。
- 早期発見が鍵: 大腸がんは早期発見できれば、決して怖い病気ではありません。ステージⅠの5年生存率は95%以上です。
- 検査への不安解消: 近年の内視鏡検査は、鎮静剤を使うことで眠っている間に楽に終えることができます。
インターネット上の情報だけで一喜一憂するのではなく、ぜひ一度、専門医に相談してください。検査を受けて「何もなかった」と確認できれば、それだけで不安は解消され、安心して毎日を過ごせるようになります。
その症状に一人で悩まず、まずは定期検診を受診してください。



